Shunt Effect for Assessment of Body Fluid Balance in Renal-dialysis Patients
Keywords:
Renal Dialysis, Arterial Blood Gas, Nursing, Shunt EffectAbstract
An advancement of innovative technology disrupts human behavior in the society. Having junk food is considered to have been a contributory cause of malnutrition and diseases with high death rate. Thailand becomes the third of renal diseases in ASEAN countries. Annually, about 8 million people suffer from renal failure which is categorized into acute renal failure and chronic renal diseases. The guidelines on the treatment are renal dialysis, renal transplantation and palliative care.
Renal dialysis has two techniques - peritoneal dialysis and hemodialysis which help to eradicate all waste products and resume body fluid, acid base balance as well as electrolytes. Because of fluctuation in the body fluid, patients are closely monitored throughout the procedure.
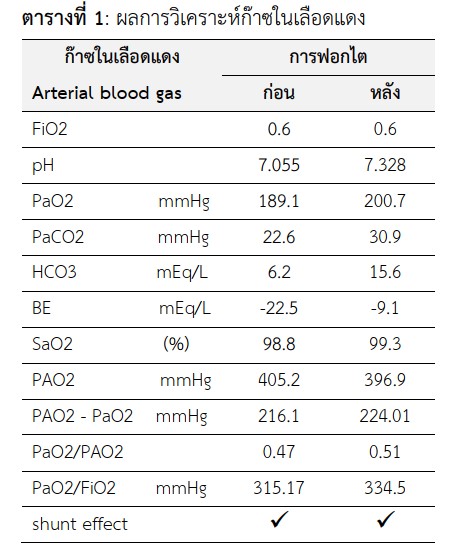
By means of arterial blood gas analysis, either PAO2-PaO2 > 10–20 mmHg or PaO2/PAO2 < 0.75–1.00 or PaO2/FiO2 < 400-500 mmHg, a patient has shunt effect. For example, a patient with normal alveolar ventilation having either heart or acute renal failure has increase in blood circulation, resulting in hypervolemia and ventilation perfusion mismatch. Therefore, shunt effect should be used as an alternative tool, bedside assessment for doctors and nurses in medical practice. It will help to follow the movement of body fluid in renal-dialysis patients.
Downloads
References
วิวัฒน์ มีสุวรรณ์. อินเทอร์เน็ตเพื่อสรรพสิ่ง (Internet of Things) กับการศึกษา. วารสารวิชาการนวัตกรรมสื่อสารสังคม. 2559;4(2):83-92.
อริญญา เถลิงศรี. Disruption: ทำลายล้างหรือสร้างโอกาส? | ThaiPublica. Published June 19, 2018. Accessed 25 ตุลาคม 2562. https://thaipublica.org/2018/06/seac-disruption/
วรางคณา พิชัยวงศ์. อ้วนกลมระทมไต. สมาคมโรคไตแห่งประเทศไทย. Accessed 29 ตุลาคม 2562. https://www.nephrothai.org/images/อ้วนกลมระทมไต_2.pdf
คนไทยป่วยโรคไตติดอันดับ 3 ของอาเซียน - Thaihealth.or.th | สำนักงานกองทุนสนับสนุนการสร้างเสริมสุขภาพ (สสส.). Thaihealth.or.th. Accessed 25 ตุลาคม 2562. https://www.thaihealth.or.th/Content/30963-คนไทยป่วยโรคไตติดอันดับ3ของอาเซียน.html
Palevsky PM, Liu KD, Brophy PD, et al. KDOQI US Commentary on the 2012 KDIGO Clinical Practice Guideline for Acute Kidney Injury. Am J Kidney Dis. 2013;61(5):649-672. https://doi.org/10.1053/j.ajkd.2013.02.349
ณัฐชัย ศรีสวัสดิ์, เกรียง ตั้งสง่า. โรคไตวายเฉียบพลัน. วารสารกรมการแพทย์. 2560;42(6):64-68.
Webster AC, Nagler EV, Morton RL, Masson P. Chronic Kidney Disease. The Lancet. 2017;389(10075):1238-1252. https://doi.org/10.1016/S0140-6736(16)32064-5
Division of Nephrology & Hypertension and general internal medicine. Kidney replacement therapy. Chronic Kidney Disease(CKD) Clinical Practice Recommendations for Primary Care Physicians and Healthcare Providers. Published online 2017. Accessed October 20, 2019. https://www.asn-online.org/education/training/fellows/HFHS_CKD_V6.pdf
ญาณนันท์ รัตนธีรวิเชียร. คู่มือการพยาบาลผู้ป่วยผ่าตัดปลูกถ่ายไต (Kidney Transplantation). คณะแพทยศาสตร์ศิริราชพยาบาล มหาวิทยาลัยมหิดล; 2558. https://www2.si.mahidol.ac.th/division/nursing/sins/attachments/article/214/sins_nursing_manual_2558_02.pdf
สมาคมโรคไตแห่งประเทศไทย, สำนักงานหลักประกันสุขภาพแห่งชาติ. คำแนะนำ สำหรับการดูแลรักษาโรคไตเรื้อรัง แบบองค์รวมชนิดประคับประคอง. Vol 2560. 1st ed. สมาคมโรคไตแห่งประเทศไทย; 2560.
Fayad AII, Buamscha DG, Ciapponi A. Timing of renal replacement therapy initiation for acute kidney injury. Cochrane Database Syst Rev. 2018;(12). https://doi.org/10.1002/14651858.CD010612.pub2
พงศธร คชเสนี. การบําบัดทดแทนไตในปัจจุบัน. Accessed October 25, 2019. https://www.nephrothai.org/images/การบำบดทดแทนไตในปจจบน.pdf
เถลิงศักดิ์ กาญจนบุษย์. แนวปฏิบัติการล้างไตทางช่องท้อง : Practical Peritoneal Dialysis. พิมพ์ครั้งที่ 1. คณะแพทยศาสตร์ จุฬาลงกรณ์มหาวิทยาลัย; 2556.
คณะอนุกรรมการกำหนดแนวทางการรักษาด้วยการฟอกเลือดและการกรองพลาสมา สมาคมโรคไตแห่งประเทศไทย. คู่มือการรักษาด้วยการฟอกเลือดและการกรองพลาสมาสำหรับผู้ป่วยโรคไต. สมาคมโรคไตแห่งประเทศไทย Accessed 25 ตุลาคม 2562. https://www.nephrothai.org/images/คมอการฟอกเลอด_e-book_final.pdf
สุธาสินี เรียมจันทร์, เสาวลักษณ์ พุฒแก้ว. การรับรู้เพื่อป้องกันภาวะน้ำเกินก่อนวันฟอกเลือด ของผู้ป่วยไตเรื้อรังระยะสุดท้ายที่ฟอกเลือดด้วยเครื่องไตเทียม. วารสารวิทยาลัยพยาบาลพระจอมเกล้า จังหวัดเพชรบุรี. 2561;1(3):25-34.
พงศธร คชเสนี, อนุตตร จิตตินันทน์, อาคม นงนุช, et al. Essentials in hemodialysis. บริษัท เท็กซ์ แอนด์ เจอร์นัล พับลิเคชั่น จำกัด; 2560.
Gennari FJ. Acid-base assessment of patients receiving hemodialysis. What are our management goals? Semin Dial. 2018;31(4):382-387. https://doi.org/10.1111/sdi.12682
Cao Z, Jia Y, Zhu B. BNP and NT-proBNP as Diagnostic Biomarkers for Cardiac Dysfunction in Both Clinical and Forensic Medicine. Int J Mol Sci. 2019;20(8). https://doi.org/10.3390/ijms20081820
วิไลวรรณ ศรีวิมล. Laboratory Investigation in CVS: Cardiac Biomarkers. Published online 2560. https://meded.psu.ac.th/binla/class02/B5_311_241/LabInterpretation/cardiac_biomarkers/index3.html
Ekinci C, Karabork M, Siriopol D, Dincer N, Covic A, Kanbay M. Effects of Volume Overload and Current Techniques for the Assessment of Fluid Status in Patients with Renal Disease. Blood Purif. 2018;46(1):34-47. https://doi.org/10.1159/000487702
Kim D-H, Shin S, Kim N, Choi T, Choi SH, Choi YS. Carotid ultrasound measurements for assessing fluid responsiveness in spontaneously breathing patients: corrected flow time and respirophasic variation in blood flow peak velocity. Br J Anaesth. 2018;121(3):541-549. https://doi.org/10.1016/j.bja.2017.12.047
พงศ์ธารา วิจิตเวชไพศาล. การวิเคราะห์ก๊าซในเลือด = Traditional & alternative approaches. Vol 2557. 4th ed. โครงการตำรา-ศิริราช คณะแพทยศาสตร์ศิริราชพยาบาล มหาวิทยาลัยมหิดล; 2557.
ชัชวาล วงค์สารี, อรนันท์ หาญยุทธ. การใช้กระบวนการพยาบาลในการดูแลผู้ป่วยไตวายระยะสุดท้ายที่ฟอกเลือดด้วยเครื่องไตเทียม. วารสารพยาบาลตำรวจ. 2557;6(2):220-233.
Powers KA, Dhamoon AS. Physiology, Pulmonary, Ventilation and Perfusion. In: StatPearls. StatPearls Publishing; 2020. Accessed May 3, 2020. https://www.ncbi.nlm.nih.gov/books/NBK539907/
Sarkar M, Niranjan N, Banyal PK. Mechanisms of hypoxemia. Lung India. 2017;34(1):47. https://doi.org/10.4103/0970-2113.197116
Downloads
Published
How to Cite
Issue
Section
License
Copyright and Disclaimer
Articles published in this journal are the copyright of Chulabhorn Royal Academy.
The opinions expressed in each article are those of the individual authors and do not necessarily reflect the views of Chulabhorn Royal Academy or any other faculty members of the Academy. The authors are fully responsible for all content in their respective articles. In the event of any errors or inaccuracies, the responsibility lies solely with the individual authors.


