การพัฒนาคุณภาพการป้องกันการเกิดภาวะปอดเรื้อรังในทารกแรกเกิดก่อนกำหนดที่มีน้ำหนักตัวน้อย โรงพยาบาลพัทลุง
คำสำคัญ:
การป้องกันการเกิดภาวะปอดเรื้อรัง, ทารกแรกเกิดก่อนกำหนด, น้ำหนักตัวน้อยบทคัดย่อ
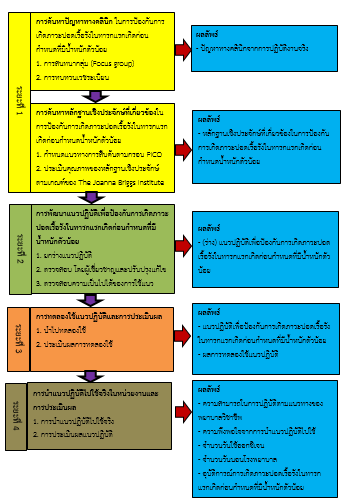
การศึกษาวิจัยเชิงพัฒนานี้เพื่อพัฒนาคุณภาพการป้องกันการเกิดภาวะปอดเรื้อรังในทารกแรกเกิดก่อนกำหนดที่มีน้ำหนักตัวน้อย ใช้กรอบแนวคิดการใช้หลักฐานเชิงประจักษ์ 4 ระยะ คือ 1) การค้นหาปัญหาทางคลินิกและการค้นหาหลักฐานเชิงประจักษ์ที่เกี่ยวข้อง 2) การพัฒนาแนวปฏิบัติเพื่อป้องกันการเกิดภาวะปอดเรื้อรังในทารกแรกเกิดก่อนกำหนดที่มีน้ำหนักตัวน้อย วิเคราะห์สังเคราะห์วรรณกรรมจนได้แนวปฏิบัติฉบับยกร่าง มีค่า CVI เท่ากับ 0.98 3) การทดลองใช้แนวปฏิบัติและการประเมินผล ค่าสัมประสิทธิ์แอลฟาของครอนบาช เท่ากับ 0.96 และ 4) การนำแนวปฏิบัติที่ปรับปรุงไปใช้จริงในหน่วยงานโดยพยาบาลวิชาชีพ จำนวน 32 คน และทารกแรกเกิดก่อนกำหนดที่มีน้ำหนักตัวน้อย จำนวน 20 คน เครื่องมือที่ใช้ ได้แก่ 1) แนวปฏิบัติเพื่อป้องกันการเกิดภาวะปอดเรื้อรังในทารกแรกเกิดก่อนกำหนดที่มีน้ำหนักตัวน้อย 2) แบบประเมินความสามารถของพยาบาลวิชาชีพในการนำแนวปฏิบัติฯไปใช้ 3) แบบบันทึกข้อมูลทารกและผลลัพธ์การดูแลทารกแรกเกิดก่อนกำหนด และ 4) แบบประเมินความพึงพอใจจากการนำแนวปฏิบัติไปใช้ วิเคราะห์ข้อมูลโดยใช้สถิติเชิงพรรณนา
ผลการวิจัย พบว่า ความสามารถของพยาบาลวิชาชีพในการนำแนวปฏิบัติไปใช้ทั้ง 4 ระยะ ได้แก่ ระยะก่อนคลอด และระยะคลอดอยู่ในระดับง่ายมาก, ระยะแรกรับที่ NICU และระยะดูแลต่อเนื่องที่ NICU อยู่ในระดับง่าย ความพึงพอใจในภาพรวมในการปฏิบัติตามแนวปฏิบัติอยู่ในระดับมาก ร้อยละ 93.75 และผลลัพธ์ด้านทารก ได้แก่ 1) จำนวนวันใช้ออกซิเจนเฉลี่ย 6 วัน 2) จำนวนวันนอนโรงพยาบาลเฉลี่ย 17.65 วัน 3) อุบัติการณ์การเกิดภาวะปอดเรื้อรังร้อยละ 5 ลดลงเมื่อเปรียบเทียบกับก่อนใช้แนวปฏิบัติข้อมูล ปี พ.ศ. 2563 1) จำนวนวันใช้ออกซิเจนเฉลี่ย 9.65 วัน 2) จำนวนวันนอนโรงพยาบาลเฉลี่ย 30.06 วัน และ 3) อุบัติการณ์การเกิดภาวะปอดเรื้อรัง ร้อยละ 32.5
ข้อเสนอแนะ พยาบาลสามารถนำแนวปฏิบัติเพื่อป้องกันการเกิดภาวะปอดเรื้อรังในทารกแรกเกิดก่อนกำหนดที่มีน้ำหนักตัวน้อยไปใช้ เพื่อลดอุบัติการณ์การเกิดภาวะปอดเรื้อรัง จำนวนวันใช้ออกซิเจน และจำนวนวันนอนโรงพยาบาล
เอกสารอ้างอิง
Alvarez–Fuente, M., Moreno, L., Mitchell, J. A., Reiss, I. K., Lopez, P., & Elorza, D., et al. (2019). Preventing bronchopulmonary dysplasia: New tools for an old challenge. Pediatric Research, 85, 432–441.
Askin, D. F. & Wilson, D. (2007). The high- risk newborn & family. In: Hockenberry, M. J., & Wilson, D. (Eds.), Wong's Nursing Care of Infants and Children (8thed, pp 344-421.) Philadelphia: Mosby/Elsevier.
Groothuis, J. R. & Makari, D. (2012). Definition and outpatient management of the very low birth-weight infant with bronchopulmonary dysplasia. Advances in Therapy, 29(4), 297-311.
Hennelly, M., Greenberg, R. G., & Aleem, S. (2021). An update on the prevention and management of bronchopulmonary dysplasia. Pediatric Health, Medicine and Therapeutics, 12, 405-419.
Higareda, A. M., Barrera, D. L. J., Cervantes, M. R., Higareda, A. R., Higareda, A. I., & Huerta, V. M. (2012). Efficacy of theophyline single or combined with fluticasone for bronchopulmonary dysplasia treatment. Pediatric Research, 72(1), 110.
Lai, M. M., Acunto, G. D., Guzzetta, A., Boyd, R. N., Rose, S. E., & Fripp, J., et al. (2016). PREMM: Preterm early massage by the mother: Protocol of a randomised controlled trial of massage therapy in very preterm infants. BMC Pediatrics, 16, 146.
Laughon, M. M., Smith, P. B., & Bose, C. (2009). Prevention of bronchopulmonary dysplasia. Seminars in Fetal & Neonatal Medicine, 14, 374–382.
Maneenut, R. & Simala, S. (2017). Nursing care of newborns with broncho-pulmonary dysplasia. Journal of Health Science, 26(5), 954-960.
Morris, I. P., Goel, N., & Chakraborty, M. (2019). Efficacy and safety of systemic hydrocortisone for the prevention of bronchopulmonary dysplasia in preterm infants: A systematic review and meta-analysis. European Journal of Pediatrics, 178, 1171–1184.
Nicolas, B., Julie, F., Yifei, W., David, M., & Haresh, K. (2019). Positive end-expiratory pressure for preterm infants requiring conventional mechanical ventilation for respiratory distress syndrome or bronchopulmonary dysplasia. Cochrane Database of Systematic Reviews, 2(2). https://doi:10.1002/14651858.CD004500.pub3.
Ningsanon, N., & Hangsaphuk, S. (2018). Maneevej: new paradigm in healthcare. Songkhla: neopoint (1995) Inc. (in Thai)
Pammi, M., Lal, C. V., Wagner, B. D., Mourani, P. M., Lohmann, P., & Luna, R. A., et al. (2019). Airway microbiome and development of bronchopulmonary dysplasia in preterm infants: A systematic review. Journal of Pediatrics, 204, 126–133.
Pasha, A. B., Qing, C. X., & Ping, Z. G. (2018). Bronchopulmonary dysplasia: pathogenesis and treatment. Experimental and Therapeutic Medicine, 16(6), 4315-4321. https://doi:10.3892/etm.2018.6780.
Prepruettrong, A. (2020). Neonatal outcome between INSURE method and conventional method in preterm infants with respiratory distress syndrome. Academic Journal of Mahasarakham Provincial Public Health Office, 4(8), 177-187.
Roberts, D., Brown, J., Medley, N., & Dalziel, S. R. (2017). Antenatal corticosteroids for accelerating fetal lung maturation for women at risk of preterm birth. Cochrane Database of Systematic Reviews, 3(3). https://doi:10.1002/14651858.CD004454.pub3.
Rocha, G., Guimaraes, H., & Pereira-da-Silva, L. (2021). The role of nutrition in the prevention and management of bronchopulmonary dysplasia: a literature review and clinical approach. International Journal of Environmental Research and Public Health, 18(12), 6245.
Saisree, N. & Kirdpole, W. (2014). Development of clinical nursing practice guideline for preterm skin care in neonatal intensive care unit. Journal of Nursing Science & Health, 37(3), 1-9.
Soukup, S. M. (2000). The center for advanced nursing practiceevidenced based practice model. Nursing Clinic of North America, 35(2), 301-309.
Stoll, B. J., & Adam-Champman, I. (2007). The high-risk infant. In R. M. Kliegman, R. E. Behrman, H. B. Jenson, & B. F. Stanton (Eds.), Nelson textbook of pediatrics (18thed., pp 344-421). Philadelphia, PA: Saunders Elsevier
Stoll, B. J., Hansen, N. I., Bell, E. F., Shankaran, S., Laptook, A. R., & Walsh, M. C., et al. (2010). Neonatal outcomes of extremely preterm infants from the NICHD neonatal research network. Pediatrics, 126(3), 443-456.
Strategy and Planning Division, Office of the permanent secretary of MOPH. (2021). Public health statistics A.D. 2020. Retrieved January 9, 2021 from https://www.bps.moph.go.th/ new_bps/sites/default/files/2563_0.pdf. (in Thai)
Subramaniam, P., Ho, J. J., & Davis, P. G. (2016). Prophylactic nsal continuous positive airway pressure for preventing morbidity and mortality in very preterm infants. Cochrane Database of Systematic Reviews, 14(6). https://doi: 10.1002/14651858.CD001243.pub3.
The Joanna Briggs Institute. (2016). The joanna briggs institute EBP database guide. Retrived January 9, 2021 from https://www.ospguides.ovid.com/OSPguides/jbidb.htm.
Tilokskulchai, F. (2009). Evidence-based nursing: principle and method. (edited 5th). Bangkok: Faculty of Nursing Mahidol University. (in Thai)
Tobias, M., Dirk, B., & Manuel, B. B. (2021). Evidence for the management of bronchopulmonary dysplasia in very preterm infants. Children, 8(4), 298.
Vongrabilnam, K. (2013). Development and evaluation of clinical nursing practice guideline for pain management in elderly trauma patients. Master of Nursing Science (Adult nursing) Prince of Songkla University. (in Thai)
World Health Organization. (2018). Preterm birth. Retrieved January 9, 2021 from https://www.who.int/news-room/fact-sheets/detail/preterm-birth
ดาวน์โหลด
เผยแพร่แล้ว
รูปแบบการอ้างอิง
ฉบับ
ประเภทบทความ
สัญญาอนุญาต
ลิขสิทธิ์ (c) 2022 วิทยาลัยพยาบาลบรมราชชนนี นครศรีธรรมราช

อนุญาตภายใต้เงื่อนไข Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License.
บทความที่ได้รับการตีพิมพ์เป็นลิขสิทธิ์ของ วิทยาลัยพยาบาลบรมราชชนนี นครศรีธรรมราช
ข้อความที่ปรากฏในบทความแต่ละเรื่องในวารสารวิชาการเล่มนี้เป็นความคิดเห็นส่วนตัวของผู้เขียนแต่ละท่านไม่เกี่ยวข้องกับวิทยาลัยพยาบาลบรมราชชนนี นครศรีธรรมราช และบุคคลากรท่านอื่น ๆ ในวิทยาลัยฯ แต่อย่างใด ความรับผิดชอบองค์ประกอบทั้งหมดของบทความแต่ละเรื่องเป็นของผู้เขียนแต่ละท่าน หากมีความผิดพลาดใดๆ ผู้เขียนแต่ละท่านจะรับผิดชอบบทความของตนเองแต่ผู้เดียว





